О.Б. Жуков1 , В.А. Уколов1 , Е.В. Бабушкина2 , В.В. Евдокимов1
1 Научно-исследовательский институт урологии и интервенционной радиологии им. Н. А. Лопаткина – филиал ФГБУ «Национальный медицинский исследовательский радиологический центр» МЗ РФ; Москва, Российская Федерация
2 ГБУЗ «Детская поликлиника № 7 Департамента здравоохранения города Москвы»; Москва, Российская Федерация
Введение
В своей каждодневной практике больные с рецидивом варикоцеле рассказывают нам привычную историю, как их оперировали в «ведущем» урологическом центре по современной микрохирургической методике. Актуальные медицинские рекомендации этим больным заканчиваются, как правило, двумя пунктами: снять швы на 7 − 8 день, ограничить физическую нагрузку в течении 1,5 месяцев, а если речь идёт о вторичном нарушении сперматогенеза, сопровождающее варикоцеле, то в лучшем случае будет указано на контроль параметров спермограммы через 3 − 6 месяцев.
При кажущейся простоте диагностики и лечения данного заболевания, зачастую, упускаются основы развития его патогенеза, причины увеличения количества рецидивов, прогрессивный рост заболеваемости с увеличением возраста, сложные, и детерминированные с варикоцеле гормональные влияния этого заболевания на функциональное состояние органов мишеней, гемодинамические взаимоотношения с венозным бассейном верхних мочевых путей и магистральными сосудами таза. После освоения в клинической ординатуре хирургических навыков и основ собеседования с пациентом многие из врачей урологов на рабочих местах пытаются продемонстрировать свой приобретенный опыт, что приводит к риску «перелечивания» больных. Также опасна ситуация авторитарного подхода руководителя, который берёт информированное согласие на возможное развитие рецидива заболевания у больного, которого ранее уже оперировали по поводу варикоцеле и не проводит ему актуальных дополнительных методов обследования, определяющих причины возникновения рецидива заболевания, а надеется на свой хирургический опыт и мастерство, что в данной ситуации может оказаться не существенным в плане благоприятного прогноза для больного. Большинство урологов считают, что причиной варикоцеле являются пороки развития венозных клапанов. Также причиной варикоцеле, является артериовенозный «конфликт» – аорто-мезентериальный пинцет, в исходе которого происходит нарушение оттока крови и повышение давления в левой почечной вене. Но лишь немногие специалисты в дифференциальный ряд причин развития рецидива варикоцеле и синдрома тазовой венозной конгестии ставят синдром May-Thurner [1].
Согласно Европейским рекомендациям от 2017 года вероятность рецидива варикоцеле достигает от 4% при микрохирургическом лигировании яичковой вены до 29% при высоком её лигировании (операция Palomo) [2].
С целью оптимизации стратегии ведения больного с рецидивом варикоцеле публикуется данная работа.
Материалы и методы
С сентября 2015 по декабрь 2016 гг. обследованы 254 больных с варикоцеле в возрасте 16 - 44 лет (средний возраст − 34,8±13,3 лет). Из них рецидивирующее варикоцеле выявлено у 31 (12,8 %) пациента, в том числе рецидив варикоцеле с обеих сторон − у 16 (6,3 %). Синдром May-Thurner подтверждён у 8 (3,15 %) больных. В 40 % случаев синдром May-Thurner выявлен при рецидиве варикоцеле. Средний возраст больных с синдромом May-Thurner составил 26,4±4,4 (17 − 38) лет. Больные с рецидивом варикоцеле обращались по поводу болевого синдрома, косметического дефекта, бесплодия, снижения чувствительности кожи мошонки. Среднее количество рецидива составило 2,9±1,7 (от 2 до 4 с каждой стороны).
Наиболее интересные наблюдения касались больных с синдром May-Thurner. Чаще всего эти больные обращались с жалобами на стойкие боли в мошонке, в области таза и промежности, в левой нижней конечности, неустойчивую эрекцию, бесплодие, учащённое мочеиспускание. При анализе анамнестических данных у всех этих больных было рецидивирующее левостороннее или двустороннее варикоцеле, не всегда исчезающее в положении клиностаза, скротальные рефлексы при штриховом раздражении мошонки были незначительно снижены. Среднее время от обращения к врачу до установки диагноза May-Turner составило 3,8+4,1 лет (от 2 месяцев до 18 лет). Количество врачей, участвующих в диагностическом поиске на всем протяжении наблюдения составило от 2-х-до 12-ти. Эти больные наблюдались по поводу астеновегетативного синдрома у невролога − 2 пациента, у проктолога − 1 пациент, у флеболога − 2 пациента, у иглорефлексотерапевта −1 пациент и пр. При тщательном анамнестическом расспросе четверо из шестерых больных были ранее оперированы в разные сроки по поводу варикоцеле: в 2 случаях по поводу одностороннего, в 2 случаях по поводу двустороннего варикоцеле. В одном случае было выполнено по 3 операции с каждой стороны. Операция Marmar проведена в 3 случаях, лапароскопическая варикоцелэктомия − в 2 случаях, операция Inanissevich − в 1 случае. Сроки давности оперативного лечения составили от 2 месяцев до 18 лет, в среднем 7,2±3,1 года.
При настоящем клинико-урологическом обследовании всем больным проводили тщательный осмотр с применением компресcионных проб, анкетирование по шкалам MИЭФ, ВАШ, IPSS, исследование уровня половых гормонов, спермограммы, ультразвуковое допплеровское исследование органов мошонки, подвздошных сосудов, аорто-мезентериального сегмента, ТРУЗИ предстательной железы с определением характера кровообращения в венах перипростатического венозного сплетения, допплерографию сосудов полового члена. По показаниям, возникающим на основе ультразвукового исследования, дополнительно производили МР-ангиографию системы нижней полой вены на оборудовании Optima MR360 Advance (1,5 Тесла).
26 больных (84,7 %) оперированы в объёме селективной флебографии, флеботонометрии, склеротерапии тестикулярных вен при рецидиве варикоцеле. 1 больной с рецидивом после первично проведённой рентгеноэндоваскулярной склеротерапии оперирован в объёме субингвинальной варикоцелеэктомии по методике Мармара, 1 больной с трёхкратным рецидивом варикоцеле с обеих сторон оперирован в объёме эндоваскулярного стентирования левой общей подвздошной вены. Все больные оперированы по показаниям – патозооспермия, сопровождающая бесплодие по мужскому типу, либо прогрессирующая гипотрофия яичка.
Результаты
С учётом рецидивирующего варикоцеле в сочетании с бесплодием мы представляем сводные данные по характеру патозооспермии: астенозооспермия – у 14 пациентов и тератозооспермия − у 12 больных. Уровень половых гормонов (тестостерон, пролактин, фолликулостимулирующий гормон, лютеинизирующий гормон) существенно нарушен не был.
По данным шкалы МИЭФ-5 суммарный балл составил 19,3±5,4 (8 − 21). Сексуальные нарушения проявлялись в виде снижения либидо − у 6 больных, быстрым семяизвержением – у 5 больных, недостаточной эрекцией − у 5 больных, у которых было выявлено двустороннее варикоцеле. Всем больным произведена оценка болевого синдрома по визуально аналоговой шкале боли, суммарные данные составили 5,6+2,10 (2 − 8) балла.
Для демонстрации приводим клинический пример. Пациент C. 17 лет. Наблюдался у генетика в связи с дисплазией соединительной ткани, у ортопеда − с плоскостопием, у кардиолога − с пролабированием митрального клапана и малой аномалией развития сердца: дополнительные хорды, у отоларинголога −с искривлением перегородки и хроническим тонзиллитом. С 11 лет отмечал увеличение вен в области мошонки при длительной ходьбе, но никакого дискомфорта данные проявления не причиняли. В 14 лет при проведении диспансеризации при УЗИ мошонки выявлено левостороннее варикоцеле. В 2013 году проведено оперативное лечение левостороннего варикоцеле (операция Ivannisevich) лапароскопическим доступом. В феврале 2014 года выявлен рецидив варикоцеле слева 3 степени. При осмотре в 2016 году выявлены боли в левой половине мошонки, снижение чувствительности пальцев ног, более выраженное слева. При ультразвуковом исследовании мошонки объём левого яичка 10,2 см3 , правого − 14,3 см3 , слева выраженное варикоцеле, справа субклиническое. При ультразвуковом исследовании забрюшинного пространства от 02.11.2016 г., несколько ниже уровня бифуркации аорты, позади правой общей подвздошной артерии, визуализируется левая общая подвздошная вена шириной до 0,6 см, на протяжении до 1,5 см. Создаётся впечатлении, что левая общая подвздошная вена впадает в нижнюю полую вену под углом 900 . Вены гроздевидного сплетения слева расширены, в покое − до 0,35 см, при натуживании − до 0,40 см., когда по ним определяется выраженный патологический ретроградный кровоток, отсутствующий в покое (рис. 1 a-d).
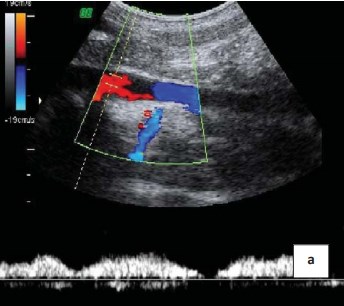
Рисунок 1a. Допплерограмма. Двухфазный спектр кровотока в общей подвздошной вене
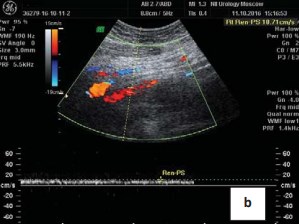
Рисунок 1b. Допплерограмма. Усиление кровотока в общей подвздошной вене в месте компрессии правой подвздошной артерии. Общая подвздошная вена впадает в нижнюю полую вену под углом 90 градусов

Рисунок 1c. Допплерограмма. Ниже уровня бифуркации аорты и позади правой общей подвздошной артерии на протяжении до 1,5 см визуализируется левая общая подвздошная вена шириной до 0,6 см
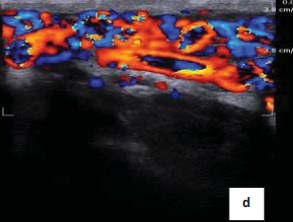
Рисунок 1d. Допплерограмма. Рефлюкс при варикоцеле
По данным МСКТ с болюсным контрастированием определяется в аксиальной проекции умеренно выраженная аорто-мезентериальная компрессия левой почечной вены (рис. 2а, 2b). На полученных изображениях нижняя полая вена, правая общая подвздошная, наружные подвздошные и внутренние подвздошные вены не изменены. МР-сигнал от кровотока по ним однородный, без признаков внешнего и внутреннего воздействия. Резкое сужение проксимальной части левой общей подвздошной вены до 3 мм за счёт сдавления правой общей подвздошной артерией на протяжении до 1 см. Дистальнее просвет левой подвздошной вены составляет 19 мм. Левая общая подвздошная вена впадает в нижнюю полую вену под углом до 110 градусов. На симметричном участке − диаметр правой общей подвздошной вены до 12 мм.
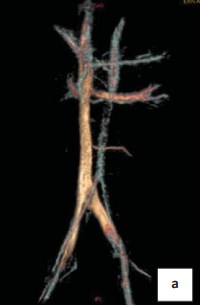
Рисунок 2а. МР-ангиограмма, 3D реконструкция. Аортомезентериальная компрессия левой почечной вены
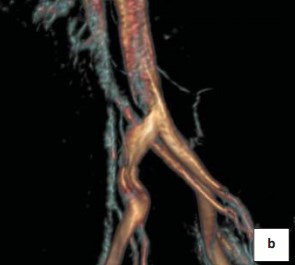
Рисунок 2b. МР-ангиограмма, 3D реконструкция. Стеноз общей левой подвздошной вены
Наружные подвздошные вены на симметричных участках до 10 − 11 мм, внутренние − на уровне их впадения до 10 мм в диаметре. Коллатеральных перетоков нет. Заключение: МР-признаки стеноза проксимальной части общей подвздошной вены с учётом клинических данных могут соответствовать синдрому May-Thurner.
В 2017 году больной оперирован. Проведена рентгеноэндоваскулярная селективная почечная флебография, флеботонометрия по данным которой имеется умеренно выраженный градиент давления между нижней полой и левой почечной веной, составляющий 5 мм рт. ст. (рис. 3).
Рисунок 3. Флебограмма. Почечная флеборография. Аортомезентериальная компрессия левой почечной вены. Виден дефект наполнения и престенотическое расширение с рефлюксом в левую тестикулярную вену
Левая почечная вена представлена кольцевидной сосудистой структурой диаметром до 8 − 9мм, от нижней полуокружности которой отходит левая яичковая вена диаметром до 4мм (рис. 4a).
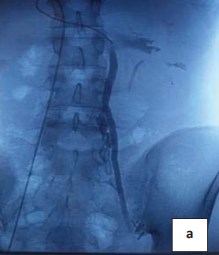
Рисунок 4a. Флебограмма. Селективная тестикулофлебография. Визуализация левой яичковой вены (дилятирована до 4 мм)
По данным флеботестикулографии выявлена: варикозно расширенная извитая левая тестикулярная вена с множественными коллатералями (d до 2 мм) (рис. 4b).

Рисунок 4b. Флебограмма. Селективная тестикулофлебография. Варикозно расширенная извитая левая тестикулярная вена с множественными коллатералями
По данным флеботонометрии общей подвздощной вены (ОПВ): положительный градиент в месте предполагаемого сужения до 15 мм рт. ст. по сравнению с нижней полой веной (рис. 5).
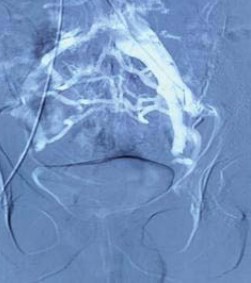
Рисунок 5. Флеботонометрия ОПВ. Положительный градиент в месте предполагаемого сужения до 15 мм рт. ст. по сравнению с нижней полой веной
Для имплантации использовались только венозные стенты Wallsten-Uni Endoprothesis (Boston Scientific) из сплава Elgiloy (сплав на основе никеля, кобальта и хрома) (рис. 6а-6b).
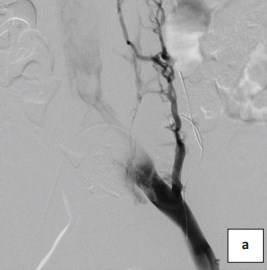
Рисунок 6a. Флебограмма. Флебография левой подвздошной вены до установки стента.
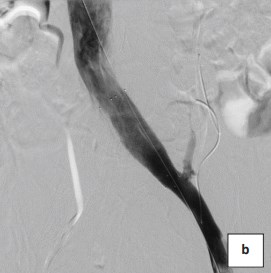
Рисунок 6b. Флебограмма. Флебография левой подвздошной вены после установки саморасширяющегося венозного стента.
Послеоперационный период протекал гладко. Пред- и послеоперационное ведение включало в себя: 1) антикоагулянтную терапию: ривароксабан 20 мг в сутки – 1 неделю до и 6 месяцев после операции; 2) ультразвуковое ангиосканирование подвздошных сосудов. Больной выписан на 3 сутки после операции.
Обсуждение
Одним из основных клинических проявлений данного синдрома May-Turner следует считать раннее и стойкое проявление рецидивирующего варикоцеле c патозооспермией, а также усиление и сохранение болевого синдрома в области мошонки, таза, левой нижней конечности, а также с возможным формированием сексуальной дисфункции.[3-8]. Следует обращать внимание на торпидность проявления этих жалоб, иногда незначительно снижающихся на фоне приёма венотоников. При оценке анамнеза следует учитывать наследственную предрасположенность и возможные другие проявления системного дисмезинхимоза или выраженного долихоморфного строения тела [9]. При сочетании этих признаков больному целесообразно провести исследование маркера распада коллагена в суточной моче и сыворотке крови – оксипролина, с возможным проявлением генных мутаций. Первым этапом рационального алгоритма лучевого обследования этих больных является проведение ультразвукового допплеровского исследования органов мошонки и подвздошных вен таза с обеих сторон.
В большинстве случаев будет выявлена дилатация левой общей подвздошной вены до 2 и более см (норма 10 – 12 мм) и усиление линейной скорости кровотока в ней более чем в два раза по сравнению с контрлатеральной стороной. Для подтверждения предполагаемого диагноза следующим этапом необходимо проведениеМР-ангиографиинижнейполойвеныс контрастированием. МР семиотика синдрома May-Thurner позволит выявить при её трёхмерной реконструкции варианты и степень компрессии общей, внутренней и наружной подвздошных вен слева [10]. Это исследование поможет направить диагностический алгоритм по пути других признаков варикозной трансформации вен таза и/или нижней конечности. Лечебный этап должен включать стандартную последовательность рентгеноэндоваскулярного оперативного лечения: проведение селективных почечных и тазовых флебографий с обязательным проведением флеботонометрии. Необходимо оценить нижнюю полую, почечные, подвздошные и тестикулярные вены. Следует более тщательно ориентироваться в выборе тактики и характере окклюзии тестикулярных вен. Для этого целесообразно исходить из следующих показателей: при наличии положительного градиента давления между общей подвздошной веной слева и нижней половой веной более 10 мм рт. ст. и других проявлениях тазовой венозной болезни мужчин, о которых мы писали в более ранних работах, необходимо проведение стентирования подвздошной вены, либо проведение обходных шунтирующих операций. При градиенте флеботонометрических показателей менее 10 мм рт. ст. между тестикулярной, общей подвздошной веной слева и нижней полой веной, у пациентов с рецидивирующим варикоцеле рекомендовано проведение склеротерапии тестикулярных вен в сочетании с эмболизацией их внутреннего просвета дополнительными внутрисосудистыми спиралями, чтобы гарантировать отсутствие рецидива, либо использовать методику Foam-Foam. На данный момент методики лечения этих пациентов находятся в стадии накопления опыта и оценки отдалённых результатов, особенно с учётом необходимости длительной антикоагулянтной терапии при стентировании подвздошной вены, в том числе и у подростков. Тактика ведения пациентов с тазовой венозной болезнью, проявлением которой может быть синдром May-Thurner ранее нами публиковалась [11].
Мы предлагаем следующий клинико-диагностический алгоритм у пациентов с синдромом MayThurner (рис. 7).
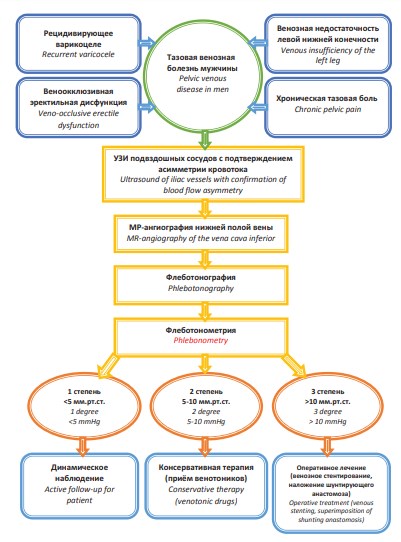
Рисунок 7. Схема клинико-диагностического алгоритма при синдроме May-Thurner
Выводы
Рецидивирующее варикоцеле является показанием для проведения дополнительного лучевого обследования, включая современные УЗ технологии, МРфлебографию.
Синдром May- Thurner является сложно диагностируемым заболеванием. Чаще всего он встречается у молодых мужчин с не реализованным отцовством. Дебют проявления этого заболевания характерен для подростков 14 − 18 лет, когда происходит быстрое увеличение роста и гормональная перестройка молодого организма, особенно в случае наследственной отягощённости венозными заболеваниями и/или долихоморфным типом строения тела. При подозрении на синдром May-Thurner диагностический алгоритм целесообразно начинать с поиска асимметрии кровотока в подвздошных венах по данным ультразвукового допплеровского исследования. Оптимальной лечебной тактикой этих больных будет являться внутрисосудистое стентирование левой подвздошной вены при выявлении положительного градиента давления в ней более 10 мм рт. ст. по сравнению с нижней полой веной. Дополнительными клиническими показаниями будут служить декомпенсированные признаки тазовой флеботранформации в виде изнуряющего синдрома тазовой боли, рецидивирующего варикоцеле, сопровождающегося патозооспермией, торпидных к терапии венозных нарушений эрекции, трофических изменений левой нижней конечности. А также при неэффективности консервативной терапии.
Литература
- May R, Thurner J. The cause of the predominately-sinistral occurrence of thrombosis of the pelvic veins. Angiology. 1957;8:419-427.
- Гераськин А.В., Поляев Ю.А., Гарбузов Р.В., Константинов К.В.. Возможности эндоваскулярного и хирургического лечения нарушений венозного оттока при аномалиях вен таза с патологией гонадных вен у подростков. Педиатрия. 2012;91(3):160.
- Ehrich WE, Krumbhaar EB. A frequent obstructive anomaly of the mouth of the left common iliac vein. Am. Heart J. 1943; 26: 737-750.
- Baron HC, Shams J, Wayne M. Iliac vein compression syndrome: a new method of treatment. Am Surg 2000 :66(7):653-655.
- Kim D, Orron DE, Porter DH. Venographic anatomy, technique and interpretation. In: Peripheral vascular imaging and intervention. Eds. D. Kim and D.E. Orron. Mosby-Year Book, St Louis (MO), 1992: 269-349.
- O’Sullivan GJ, Semba CP, Bittner CA, Kee ST, Razavi MK, Sze DY, Dake MD. Endovascular Management of Iliac Vein Compression (May-Thurner) Syndrome. J Vasc Interv Radiol.;11(7):823-36.
- Goldman RE, Arendt VA, Kothary N, Kuo WT, Sze DY, Hofmann LV, Lungren MP. Endovascular Management of May– Thurner Syndrome in Adolescents: A Single-Center Experience. J Vasc Interv Radiol. 2017;28(1):71-77. DOI: 10.1016/j. jvir.2016.09.005
- Bozkaya H, Cinar C, Ertugay S, Korkmaz M, Guneyli S, Posacioglu H, Parıldar M. Endovascular Treatment of Iliac Vein Compression (May-Thurner) Syndrome: Angioplasty and Stenting with or without Manual Aspiration Thrombectomy and Catheter-Directed Thrombolysis. Ann Vasc Dis. 2015;8(1):21-28. DOI: 10.3400/avd.oa.14-00110
- Поляев Ю.А., Гераськин А.В., Гарбузов Р.В. Гемодинамические нарушения в тестикулярном венозном бассейне у детей. М.; 2011.
- Coolsaet IE. Thе varicocele syndrome: Venography determining tin’ optimal level for surgical management. J. Urol. 1980;124:833–839.
- Жуков О.Б., Капто А.А., Михайленко Д. С., Евдокимов В. В. Варикозная болезнь органов таза мужчины. Андрология и генитальная хирургия. 2016;17(4):71-75. DOI:10.17650/2070-9781-2016-17-4-72-77
Статья опубликована в журнале "Вестник урологии" №3 2018, стр. 17-25