А.А. Капто 1, 2
1ФГАОУ ВО «Российский университет дружбы народов» Министерства образования и науки РФ, Москва; 2ООО «Медицинская академия „Генезис“», Москва
Несмотря на то, что артериовенозные конфликты были описаны 176 лет тому назад, их роль в развитии урологической патологии изучена недостаточно. Если тактика ведения пациентов с аортомезентериальной венозной компрессией, клинически проявляющейся реносперматическим типом варикоцеле, общепризнана, то подходы к лечению илеосперматического типа варикоцеле, обусловленного подвздошной венозной компрессией, являются предметом дискуссии. Также в дальнейшем изучении нуждается патогенез варикозной болезни вен малого таза у мужчин вследствие артериовенозных конфликтов и варикоцеле. Аортомезентериальная и аортовертебральная венозная компрессия (Superior mesenteric artery syndrome, SMA syndrome) Синдром верхней брыжеечной артерии (рис. 1) был впервые описан австрийским профессором C. Rokitansky в учебнике по анатомии в 1842 г. [1]. Этим термином обозначается компрессия двенадцатиперстной кишки верхней брыжеечной артерией, клинически проявляющаяся послеобеденной болью в эпигастральной области, тошнотой, рвотой, анорексией и потерей веса. Известны несколько названий этого синдрома:
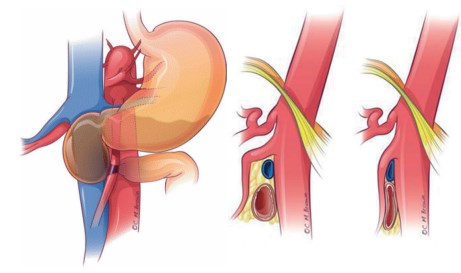
Рис. 1. Синдром верхней брыжеечной артерии. Вид во фронтальной проекции: компрессия двенадцатиперстной кишки верхней брыжеечной артерией (слева), вид в сагиттальной проекции — норма (посередине), вид в сагиттальной проекции — компрессия двенадцатиперстной кишки верхней брыжеечной артерией (справа)
- синдром аортомезентериальной артериальной компрессии [2];
- синдром артериомезентериальной дуоденальной компрессии [3];
- синдром дуоденальной сосудистой компрессии [4];
- синдром верхней брыжеечной артерии [5];
- cиндром компрессии верхней брыжеечной артерией [6];
- Wilkie’s syndrome [7]; 7) Cast syndrome [8]
Синдром орехокола (Nutcracker syndrome)
В 1937 г. анатом L.C.B. Grant впервые описал синдром сдавления левой почечной вены верхней брыжеечной артерией (рис. 2) [9]. Классическая клиническая триада симптомов при синдроме аортомезентериального сдавления левой почечной вены (гематурия, варикоцеле и боли в левом боку) была впервые описана в 1950 г. A.R. El-Sadr и А. Mina [10]. В 1972 г. А. DeSchepper описал случай макрогематурии, связанный с аортомезентериальной компрессией, и назвал его Nutcracker phenomenon (синдром орехокола) [11].
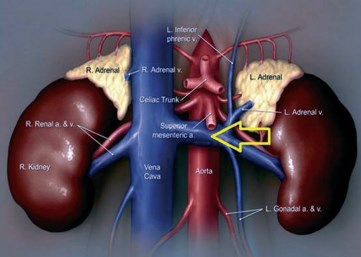
Рис. 2. Синдром орехокола (Nutcracker syndrome). Стрелкой указано место аортомезентериальной компрессии левой почечной вены
Синдром аортомезентериального сдавления левой почечной вены служит причиной лабильной венной почечной гипертензии и вторичной декомпенсации клапанов левой яичковой или яичниковой вены (реносперматический тип варикоцеле). При математической обработке данных МРТ- и КТ-флебографии определяются критерии аортомезентериальной компрессии. Величина аортомезентериального угла в норме составляет 28–65°, а величина аортомезентериальной дистанции в норме — 10–34 мм [12, 13]. При этом величина аортомезентериального угла положительно коррелирует с индексом массы тела [14].
Задний синдром орехокола (posterior nutcracker syndrome)
Термин posterior nutcracker phenomenon относится к гипертензии в ретроаортальной левой почечной вене вследствие ее компрессии между аортой и позвоночным столбом [15]. Частота этой патологии оценивается в 1,7–3,7 % [16, 17]. В 5,7 % наблюдений левая почечная вена раздваивается, охватывая аорту кольцом (так называемое почечное, венозное кольцо или кольцевидная почечная вена) [18]. В настоящее время выделяют четыре типа ретроаортальной левой почечной вены (рис. 3) [19].
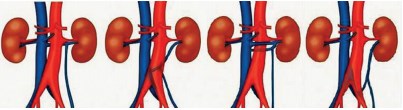
Рис. 3. Типы ретроаортальной левой почечной вены по J.K. Nam et al. (2010) [19]: тип 1 — горизонтальная; тип 2 — косая, впадающая в нижнюю полую вену на уровне L4–5; тип 3 — кольцевидная; тип 4 — анастомозирующая с левой общей подвздошной веной
Posterior nutcracker phenomenon вызывает стабильную венную почечную гипертензию и вторичную декомпенсацию клапанов левой яичковой или яичниковой вены (реносперматический тип варикоцеле). Оперативное лечение артериовенозных конфликтов верхнего уровня включает в себя следующие методики:
- флеболиз левой почечной вены (открытое выделение левой почечной вены из фиброза между аортой и верхней брыжеечной артерией) [20];
- транспозицию левой почечной вены или ренокавальную реимплантацию (рис. 4) [21];
- обходное шунтирование левой почечной вены синтетическими сосудистыми протезами или подкожными венами конечностей [22];
- гонадокавальное обходное шунтирование [23];
- транспозицию левой гонадной вены [24];
- транспозицию верхней брыжеечной артерии или мезоаортальную транспозицию [25];
- эндоваскулярное стентирование левой почечной вены [26];
- открытое экстраваскулярное (наружное) стентирование левой почечной вены [27];
- лапароскопическое экстраваскулярное (наружное) стентирование левой почечной вены [28];
- пластику вены с наложением заплаты [29];
- переднюю нефропексию с иссечением варикозно расширенных вен почки [30];
- эмболизацию левой гонадной вены [31];
- баллонную ангиопластику [32];
- аутотрансплантацию от живого донора [33];
- нефрэктомию (1 наблюдение) [34].
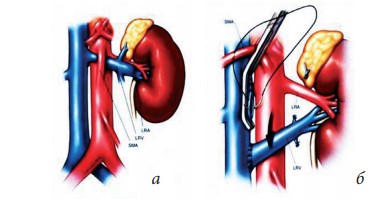
Рис. 4. Транспозиция левой почечной вены: а — аортомезентериальная компрессия левой почечной вены; б — транспозиция левой почечной вены с пересечением и перевязкой левой надпочечниковой и левой яичковой вен
Вместе с тем декомпенсация клапанного аппарата яичковой вены — процесс необратимый. Даже после устранения венной почечной гипертензии восстановление нормального кровотока по яичковой вене сомнительно.
Подвздошная венозная компрессия
Компрессия левой общей подвздошной вены и фиброзные спайки в ней впервые были описаны немецким патологом R. Virchow в 1851 г., отметившим, что глубокие илеофеморальные тромбозы встречались слева в 5 раз чаще, чем справа [35]. В 1908 г. J.P. McMurrich при проведении 57 аутопсий обнаружил обструкцию левой общей подвздошной вены в 30 % случаев [36]. В 1943 г. W.E. Ehrich и E.B. Krumbhaar при проведении 412 аутопсий выявили обструкцию левой общей подвздошной вены в 23,8 % случаев, в 4 % случаев отметили возможную ее незначительную обструкцию, а в 1,8 % случаев — другие изменения подвздошных вен (рис. 5, 6) [37].
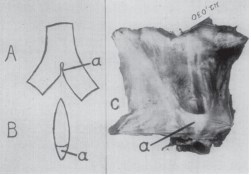
Рис. 5. Нормальный вид левой общей подвздошной вены в передне-задней и боковой проекциях по W.E. Ehrich, E.B. Krumbhaar (1943) [37]
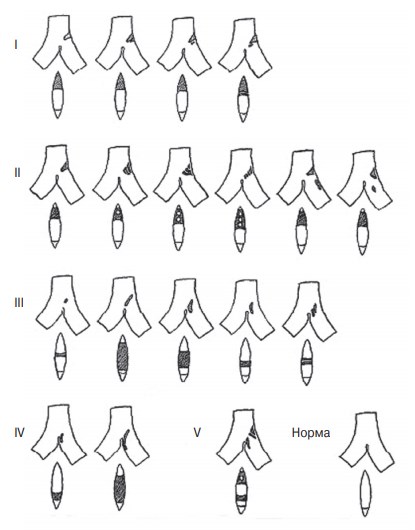
Рис. 6. Различные виды обструкции левой общей подвздошной вены в передне-задней и боковой проекциях по W.E. Ehrich, E.B. Krumbhaar (1943) [37]
R. May и J. Thurner в 1957 г. при аутопсии 430 трупов обнаружили сдавление левой общей подвздошной вены правой общей подвздошной артерией к телу позвонка в 19–22 % случаев [38]. В англоязычной литературе синдром сдавления левой общей подвздошной вены чаще называют May-Thurner syndrome (синдром Мея –Тюрнера) (рис. 7)
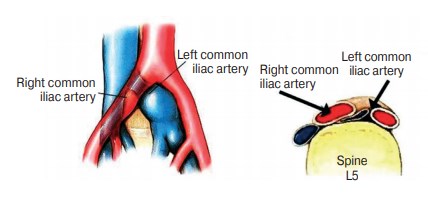
Рис. 7. Сдавление левой общей подвздошной вены правой общей подвздошной артерией к телу 5-го позвонка (синдром Мея – Тюрнера)
D. Negus et al. (1968) выявили обструкцию левой общей подвздошной вены в 14 % случаев при обследовании 100 пациентов [39]. В 1978 г. N. Usui et al. обнаружили гипертрофию tunica media и фиброзные спайки в левой общей подвздошной вене в 50 % случаев при аутопсии 90 трупов и только у одного из них — в правой общей подвздошной вене [40]. По данным H.C. Baron et al. (2000), бессимптомное сдавление левой общей подвздошной вены у взрослого населения встречается в 16–20 % случаев [41]. Таким образом, подвздошная венозная компрессия является широко распространенной патологией и встречается в человеческой популяции в 14–50 % случаев (в среднем — в 32 % случаев).
Анатомические варианты подвздошной венозной компрессии
Правосторонний синдром Мея–Тюрнера был впервые описан R.M. Burke et al. (2006) у 62-летней женщины, у которой в течение 4 лет отмечались глубокие венозные тромбозы с ТЭЛА и был установлен фильтр в нижнюю полую вену [42]. Варианты без тромботической компрессии подвздошных вен (nonthrombotic iliac vein lesion, NIVL) были описаны S. Raju и P. Neglen в 2006 г. [43]. Авторы определили четыре варианта артериовенозных конфликтов (рис. 8):
- классическая левосторонняя проксимальная компрессия за счет сдавления левой общей подвздошной вены правой общей подвздошной артерией (Left proximal NIVL);
- правосторонняя проксимальная компрессия за счет сдавления правой общей подвздошной вены правой общей подвздошной артерией (Right proximal NIVL);
- левосторонняя дистальная компрессия за счет сдавления левой наружной подвздошной вены левой внутренней подвздошной артерией (Left distal NIVL);
- правосторонняя дистальная компрессия за счет сдавления правой наружной подвздошной вены правой общей подвздошной артерией (Right distal NIVL).
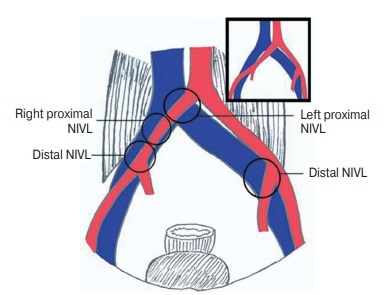
Рис. 8. Варианты бестромботической подвздошной венозной компрессии (nonthrombotic iliac vein lesion, NIVL), S. Raju и P. Neglen (2006) [43]
H. Mitsuoka et al. (2013) при аутопсии 28 трупов (12 мужчин и 16 женщин, средний возраст — 82,5 года) выявили два варианта аномалий аорты по месту пересечения (перекрестка) правой общей подвздошной артерии: группа A — полное или частичное сдавление правой общей подвздошной артерией левой общей подвздошной вены (бифуркация аорты на нижнем уровне) в 19 (68 %) случаях; группа B — правая общая подвздошная артерия сдавливает нижнюю полую вену (бифуркация аорты на высоком уровне) в 9 (32 %) случаях (рис. 9) [44].
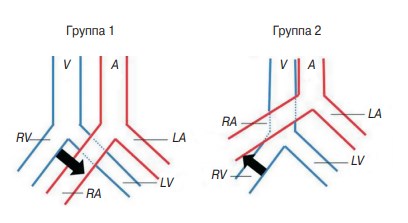
Рис. 9. Классификация сосудистых аномалий по месту перекрещивания правой общей подвздошной артерией по H. Mitsuoka et al. (2013) [44]: A — брюшная аорта; V — нижняя полая вена; RA — правая общая подвздошная артерия; LA — левая общая подвздошная артерия; RV — правая общая подвздошная вена; LV — левая общая подвздошная вена
Фиброзные спайки (шварты) в компрессированной подвздошной вене являются неотъемлемым патогенетическим звеном этого заболевания.
H. Mitsuoka et al. (2014) при аутопсии 28 трупов выявили спайки в просвете вен в 6 (21,4 %) случаях (у 3 мужчин и у 3 женщин). Распространенность спаек составляла 15,8 % в группе A (полное или частичное сдавление правой общей подвздошной артерией левой общей подвздошной вены) и 33,3 % в группе B (правая общая подвздошная артерия сдавливает нижнюю полую вену) (рис. 10, 11) [44].
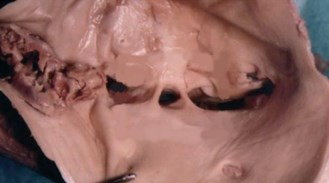
Рис. 10. Шварты (синехии, спайки) в просвете левой общей подвздошной вены [44]
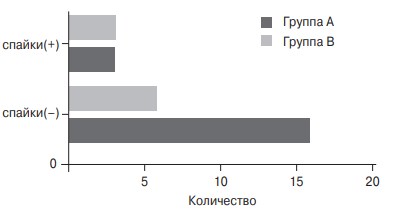
Рис. 11. Распространенность спаек в просвете вен по H. Mitsuoka et al. (2014) [44]. Группа A — полное или частичное сдавление правой общей подвздошной артерией левой общей подвздошной вены (бифуркация аорты на нижнем уровне); группа B — правая общая подвздошная артерия сдавливает нижнюю полую вену (бифуркация аорты на высоком уровне)
U.B. Jeon et al. (2010) предложили классификацию морфологических изменений левой общей подвздошной вены при синдроме Мея–Тюрнера: тип 1 — фокальная компрессия правой общей подвздошной артерией, тип 2 — диффузная атрофия левой общей подвздошной вены, тип 3 — рубцовая облитерация левой общей подвздошной вены (рис. 12) [45].
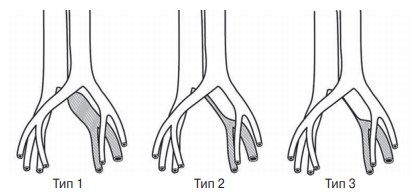
Рис. 12. Классификация морфологических изменений левой общей подвздошной вены при синдроме Мея – Тюрнера по U.B. Jeon et al. (2010): тип 1 — фокальная компрессия правой общей подвздошной артерией; тип 2 — диффузная атрофия левой общей подвздошной вены; тип 3 — рубцовая облитерация левой общей подвздошной вены
При математической обработке данных МРТи КТ-флебографии были определены критерии подвздошной венозной (вертебро-артериальной) компрессии, которые включали в себя определение величины нижнего люмбарно-лордозного угла (lower lumbar lordosis angle, LLLA) (норма — 134,33–136,76°) и диаметра подвздошного венозного туннеля (diameter of the iliac vein tunnel, IVTD) (норма — 4,18–4,50 мм) [46].
Таблица 1. Классификация подвздошной венозной компрессии по R. Englund (2017) [47]
| Вид нарушения | Стадия 0 | Стадия 1 | Стадия 2 | Стадия 3 | Стадия 4а | Стадия 4b |
| Компрессия | - | + | + | + | + | + |
| Обструкция | - | - | + | + | + | + |
| Коллатерализация | - | - | + | + | + | + |
| Фиброзные спайки | - | -/+ | -/+ | + | + | + |
| Смежный венозный сегмент | - | - | - | - | + | + |
| Дистальный венозный сегмент (подколенный, бедренный) | - | - | - | - | - | + |
R. Englund (2017) обследовал и пролечил 61 пациента с компрессией левой общей подвздошной вены и по результатам флебографии предложил свою классификацию этого состояния (табл. 1) [47]. Показанием к ангиопластике и стентированию являлись 2-я стадия заболевания в 20 % случаев, 3-я стадия — в 100 % случаев, 4a стадия — в 71,4 % случаев и 4b стадия — в 75 % случаев [47].
Гипертензия в бассейне левой общей подвздошной вены вследствие ее компрессии между правой общей подвздошной артерией и телом пятого поясничного позвонка (синдром Мея–Тюрнера) служит причиной не только венозного полнокровия органов малого таза, но и ретроградного кровотока по левой вене мышцы, поднимающей яичко, в гроздевидное сплетение левого яичка и его придатка (илеосперматический тип варикоцеле).
Естественное течение синдрома сдавления левой общей подвздошной вены, также называемого синдромом сдавления подвздошной вены, выступает предпосылкой к развитию илеофеморального тромбоза. В 1965 г. F.B. Cockett и M.L. Thomas описали 35 пациентов с илеофеморальным тромбозом в сочетании с компрессией подвздошной вены. Развернутую клиническую картину илеофеморального тромбоза у больных с синдромом сдавления подвздошной вены называют синдромом Коккета — по фамилии автора, давшего описание клинической картины этого заболевания [48].
Лечение синдрома компрессии левой общей подвздошной вены (синдрома Мея–Тюрнера) в основном проводят рентгенохирургически, оно включает в себя следующие этапы (рис. 13) [49]:
- периоперационную флебографию, как правило, показывающую коллатеральное кровообращение левой общей подвздошной вены под правой общей подвздошной артерией;
- баллонную венопластику левой общей подвздошной вены;
- установку стента в левую общую подвздошную вену;
- контрольную флебографию, показывающую проходимость обеих общих подвздошных вен и отсутствие коллатерального кровообращения.
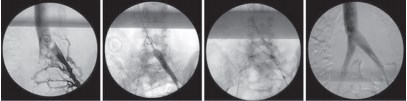
Рис. 13. Эндоваскулярное лечение синдрома компрессии левой общей подвздошной вены: 1 — периоперационная флебография; 2 — баллонная венопластика; 3 — установка стента в левую общую подвздошную вену; 4 — контрольная флебография
M.D. Bomalaski et al. (1993) описали необычный случай варикоцеле у молодого человека вследствие синдрома компрессии левой общей подвздошной вены. Варикоцеле было вызвано венозными коллатералями и было устойчиво к хирургической перевязке яичковой вены. Этот случай иллюстрирует необходимость отказа от стандартной хирургической техники в подобных ситуациях [50]. 28.03.2017 в Городской клинической больнице им. Е.О. Мухина г. Москвы пациенту 38 лет с рецидивным двусторонним варикоцеле (5 операций в анамнезе), болями в области таза, эректильной дисфункцией и варикозной болезнью вен органов малого таза при синдроме Мея–Тюрнера впервые была выполнена операция — рентгенэндоваскулярная ангиопластика и стентирование левой общей и левой наружной подвздошных вен с положительным эффектом (рис. 14) [51].
Рис. 14. В.Ф. Харпунов, Р.Э. Мамедов, А.А. Капто. Городская клиническая больница им. Е.О. Мухина. Первая баллонная ангиопластика и стентирование левой общей подвздошной и левой наружной подвздошных вен мужчине с синдромом Мея – Тюрнера и варикозной болезнью вен органов малого таза
Выраженная тазовая симптоматика на фоне рецидивного варикоцеле, наличие компрессии подвздошных сосудов и коллатерального кровообращения, по данным флебографии, служили признаками илеопельвикальной венной гипертензии и определили показания к ангиопластике и стентированию левой общей подвздошной вены. Оперативное лечение синдрома подвздошной венозной компрессии включало в себя следующие этапы: 1) пункцию вены (бедренной, подколенной, яремной) под контролем УЗИ; 2) мультипроекционную интраоперационную флебографию, показывающую коллатеральное кровообращение левой подвздошной вены; 3) баллонную ангиопластику левой подвздошной вены; 4) имплантацию одного стента в левую подвздошную вену; 5) постдилятацию стентированного сегмента; 6) контрольную флебографию, показывающую проходимость левой подвздошной вены и отсутствие коллатерального кровообращения. Послеоперационное ведение больного включало в себя: 1) антикоагулянтную терапию — ривароксабан 20 мг в сутки — 6 месяцев после операции; 2) ультразвуковое ангиосканирование подвздошных сосудов в 1-е сутки, через 2 недели и через 1, 3, 6 месяцев после операции. В ближайшем послеоперационном периоде (в течение часа) жалобы на боли в области малого таза практически исчезли, а через неделю после операции пациент отметил восстановление эрекции без какой-либо специфической терапии. Результат оказался стойким в течение 10 месяцев наблюдения.
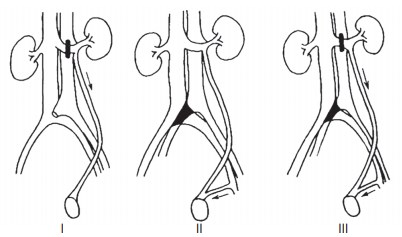
Рис. 15. Классификация варикоцеле по B.L. Coolsaet (1980) [53]: I — реносперматический тип; II — илеосперматический тип; III — смешанный тип
Позднее J.R. Stern et al. в июле 2017 г. сообщили о стентировании левой общей подвздошной вены у 22-летнего пациента с рецидивным левосторонним варикоцеле вследствие синдрома Мея–Тюрнера. По данным авторов, это было первое сообщение об успешном лечении резистентного к обычным хирургическим вмешательствам варикоцеле вследствие синдрома Мея–Тюрнера с помощью эндовенозного стентирования [52].
Общим следствием артериовенозных конфликтов верхнего и нижнего уровней является развитие варикоцеле у мужчин и овариковарикоцеле у женщин. Существует большое количество классификаций варикоцеле. Условно их можно разделить на два типа: клинические, описывающие выраженность варикоцеле, и патогенетические, описывающие гемодинамические изменения у этих пациентов. Всемирная организация здравоохранения (WHO, 1993, 1997) рекомендует следующую классификацию варикоцеле: III степень, когда расширенные венные сплетения выпячиваются сквозь кожу мошонки и легко пальпируются; II степень, когда расширенные вены в мошонке не видны, но легко пальпируются; I степень, когда расширенные вены в мошонке не видны и не пальпируются, за исключением их расширения при пробе Вальсальвы; субклиническое варикоцеле, когда нет клинически выраженного варикоцеле, но его признаки выявляются с помощью скротальной термографии или при ультразвуковом доплеровском исследовании. B.L. Coolsaet (1980) представил результаты ангиографического обследования 67 пациентов с левосторонним варикоцеле. С помощью венографии почек, внутренней яичковой и общей подвздошной вен были выделены три типа варикоцеле (рис. 15): 1) во внутренней яичковой вене (реносперматический); 2) в экстрафуникулярных венах, что было вызвано обструкцией общей подвздошной вены, куда они впадают (илеосперматический); 3) в обеих системах одновременно (смешанный) [53].
По данным Е.Б. Мазо и др. (1999), илеотестикулярный венозный рефлюкс имеет место у 20,3 % (2-й и 3-й гемодинамические типы) взрослых больных с варикоцеле и у 60 % пациентов с рецидивом варикоцеле [54]. Обобщая данные литературы и исходя из наличия или отсутствия артериовенозных конфликтов, А.А. Капто (2016) предложил для практического использования собственную классификацию варикоцеле: 1-й тип — артериовенозные конфликты есть, гипертензионное верхнего уровня, nutcracker syndrome; 2-й тип — артериовенозные конфликты есть, гипертензионное верхнего уровня, posterior nutcracker syndrome; 3-й тип — артериовенозные конфликты есть, гипертензионное нижнего уровня, синдром Мея–Тюрнера; 4-й тип — артериовенозных конфликтов нет, гипертензионное симптоматическое, сдавление яичковой вены содержимым пахового канала или элементами семенного канатика (паховая грыжа, киста, липома); 5-й тип — артериовенозных конфликтов нет, идиопатическое, дисплазия соединительной ткани, врожденная несостоятельность клапанного аппарата вен [55]. Анализ вариантов венозного оттока в норме и при различных вариантах артериовенозных конфликтов, исходя из концепции венозного анастомотического узла яичка и его придатка, позволяет заключить, что при всех вариантах варикоцеле происходит усиление венозного оттока от яичка и его придатка по вене семявыносящего протока в венозное сплетение простаты (рис. 16) [55].
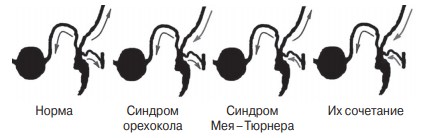
Рис. 16. Венозный отток от яичка при различных гемодинамических типах варикоцеле по А.А. Капто (2016) [55]
H. Sakamoto и Y. Ogawa (2008) исследовали взаимосвязь между варикоцеле и простатическим венозным сплетением у 209 мужчин (средний возраст — 35,3 года). По данным скротальной доплерэхографии у 68 мужчин варикоцеле не было выявлено, у 94 было одностороннее варикоцеле и 47 имели двусторонние варикоцеле. Средний диаметр простатического венозного сплетения и пиковая скорость антеградного кровотока в простатическом венозном сплетении были выше у мужчин с двусторонним варикоцеле и ниже у больных с односторонним варикоцеле и у тех, у кого варикоцеле не было выявлено (р < 0,01). Мужчины с односторонним варикоцеле имели большую среднюю пиковую скорость антеградного кровотока, чем те, у кого варикоцеле не было выявлено (р < 0,05). У всех мужчин диаметр простатического венозного сплетения положительно коррелировал с диаметром правого и левого лозовидного сплетения (р < 0,0001). Таким образом, было установлено, что варикоцеле, особенно двустороннее, связано с венозными аномалиями простаты [56]. Опубликованы результаты флебографии, во время которой контрастирование гроздевидного сплетения на отсроченных снимках сопровождалось контрастированием вен простатического и пузырного сплетения (рис. 17) [57].
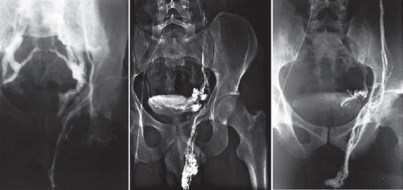
Рис. 17. Ретроградная почечная флеботестикулография. Контрастирование парапростатического венозного сплетения на стороне варикоцеле. Слева — преобладает сброс через внутреннюю подвздошную вену. Посередине и справа — преобладает сброс через вену семявыносящего протока
Определяя тактику ведения пациентов, необходимо учитывать выраженность гемодинамических нарушений в малом тазу. А.И. Неймарк и др. (2013) предложили выделять варикоцеле двух видов: 1) изолированное варикоцеле — минимальные нарушения гемодинамики в правом семеннике, без вовлечения в патологический процесс предстательной железы; 2) варикоцеле в сочетании с тазовой конгестией — нарушения затрагивают не только левое яичко, но и контрлатеральный семенник и предстательную железу [58].
Полученные А.А. Капто и др. (2016) данные свидетельствуют о том, что обнаружение расширенных вен парапростатического сплетения по данным ТРУЗИ указывает на наличие варикоцеле и связанного с ним венозного полнокровия простаты. При этом варикоз простаты всегда выявляется на стороне варикоцеле и может быть ипсилатеральным при одностороннем варикоцеле и билатеральным при двустороннем (рис. 18). Это позволяет определить варикоцеле как причину не только гипотрофии яичка и патоспермии, но и тазовых нарушений, связанных с венозным полнокровием [59].
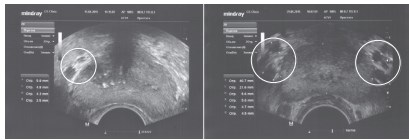
Рис. 18. ТРУЗИ предстательной железы у пациентов с левосторонним (слева) и двусторонним варикоцеле (справа). Отмечается варикозное расширение вен парапростатического венозного сплетения на стороне локализации варикоцеле
Таким образом, при артериовенозных конфликтах и варикоцеле наблюдаются два параллельных патогенетических механизма, определяющих спектр клинических проявлений (рис. 19): венозное полнокровие органов мошонки как причина патоспермии и гипотрофии яичка и венозное полнокровие органов малого таза как причина простатопатии, дизурии, тазовой боли, эректильной дисфункции и геморроя.
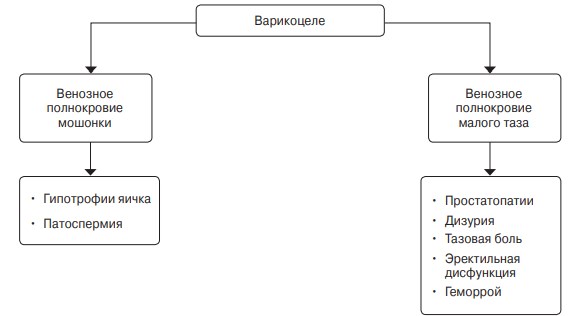
Рис. 19. Два параллельных патогенетических механизма у пациентов с варикоцеле
Синдром тазовой флебопатии включает в себя следующие основные клинические проявления: 1) варикоцеле; 2) варикоз вен кожи мошонки, полового члена и нижних конечностей; 3) простатопатии (хронический простатит, доброкачественная гиперплазия предстательной железы, рак простаты); 4) венозную недостаточность полового члена с развитием эректильной дисфункции; 5) геморрой; 6) синдром хронических тазовых болей; 7) дизурию в форме обструктивной и/или ирритативной симптоматики. Клинико-лабораторными признаками венозного полнокровия органов малого таза у мужчин являются: 1) гематурия; 2) гемоспермия; 3) наличие эритроцитов в секрете предстательной железы; 4) ухудшение показателей эякулята в виде патоспермии и патологических изменений в спермоплазме.
Критериями отбора пациентов для диагностики подвздошной венозной компрессии могут быть следующие:
- рецидивное или, точнее, «не исчезающее после операции» варикоцеле (с нашей точки зрения, термин «рецидивное варикоцеле» подразумевает его появление после исчезновения и не является корректным в случаях, когда после операции варикоцеле либо уменьшается в размерах, либо остается таким же);
- появление правостороннего или двустороннего варикоцеле после левосторонней варикоцельэктомии;
- отсутствие соответствия между значительным расширением вен парапростатического венозного сплетения и в меньшей степени выраженным варикоцеле — клинически и по данным УЗИ органов мошонки;
- варикозное расширение подкожных вен нижних конечностей, полового члена и мошонки;
- геморрой; 6) «тазовая симптоматика» — болевой синдром, дизурия, веногенная эректильная дисфункция (патологический венозный дренаж).
Полученные нами данные свидетельствуют о том, что синдром Мея–Тюрнера может быть причиной рецидивного варикоцеле. Современный диагностический алгоритм у пациентов с варикоцеле не ориентирован на выявление этого синдрома. Показания к традиционному хирургическому лечению варикоцеле у пациентов с синдром Мея — Тюрнера нуждаются в пересмотре ввиду его неэффективности [60].
Литература
- 1. Rokitansky C. Handbuch der pathologischen Anatomie, ed. 1. Wien: Braunmüller und Seidel; 1842. – Vol. 3. – P. 187.
- 2. Dietz UA, Debus ES, Heuko-Valiati L, et al. Das aortomesenteriale Kompressionssyndrom. Der Chirurg. 2000;71(11):1345-1351. (In German). doi: 10.1007/s001040051224.
- 3. Anderson WC, Vivit R, Kirsh IE, Greenlee HB. Arteriomesenteric duodenal compression syndrome. Its association with peptic ulcer. Am J Surg. 1973;125(6):681-689. doi: 10.1016/0002- 9610(73)90165-7.
- 4. Battilana A, Crespi B, Rabughino G, et al. Two cases of duodenal vascular compression syndrome. Minerva Med. 1989;80(8): 815-820 (In Italian).
- 5. Hines JR, Gore RM, Ballantyne GH. Superior mesenteric artery syndrome. Diagnostic criteria and therapeutic approaches. Am J Surg. 1984;148(5):630-632. doi: 10.1016/0002-9610(84)90339-8.
- 6. Lee CS, Mangla JC. Superior mesenteric artery compression syndrome. Am J Gastroenterol. 1978;70(2):141-150.
- 7. Wilkie DPD. Chronic duodenal ileus. Am J Med Sci. 1927; 173(5):643-648.
- 8. Sapkas G, O’Brien JP. Vascular compression of the duodenum (cast syndrome) associated with the treatment of spinal deformities. A report of six cases. Arch Orthop Trauma Surg. 1981;98(1): 7-11. doi: 10.1007/bf00389703.
- 9. Grant JCB. Method of anatomy. Baltimore: Williams & Wilkins; 1937. 158 p.
- 10. El Sadr AR, Mina A. Anatomical and surgical aspects in the operative management ofvaricoceles. Urol Cutaneous Rev. 1950;54(5):257-62.
- 11. De Schepper A.“Nutcracker” phenomenon of therenalvein and venous pathology of theleftkidney.J Belg Rad. 1972,55(5):507-11. (In Dutch).
- 12. Felton BM, White JM, Racine MA. An uncommon case of abdominal pain:superior mesentericarterysyndrome. West J Emerg Med. 2012;13(6):501-512. doi: 10.5811/westjem.2012.6.12762.
- 13. Vulliamy P, Hariharan V, Gutmann J, Mukherjee D. Superior mesenteric artery syndrome and the ‘nutcracker phenomenon’. BMJ Case Rep. 2013;bcr2013008734. doi: 10.1136/bcr-2013-008734.
- 14. Ozkurt H, Cenker MM, Bas N, et al. Measurement of the distance and angle between the aorta and superior mesenteric artery: normal values in different BMI categories. Surg Radiol Anat. 2007;2(97):595-599. doi: 10.1007/s00276-007-0238-9.
- 15. Shokeir AA, el-Diasty TA, Ghoneim MA. The nutcracker syndrome: new methods of diagnosis and treatment. Br J Urol. 1994;74(2):139-143. doi: 10.1111/j.1464-410x.1994.tb16574.x.
- 16. Arslan H, Etlik O, Ceylan K, et al. Incidence of retro-aortic left renal vein and its relationship with varicocele. Eur Radiol. 2005;15(8):1717-20. doi: 10.1007/s00330-004-2563-2.
- 17. TrigauxJP, Vandroogenbroek S, De WispelaereJF,etal. Congenital anomalies of the inferior vena cava and left renal vein: evaluation with spiral CT. J Vasc Interv Radiol. 1998;9(2):339-345. doi: 10.1016/s1051-0443(98)70278-7.
- 18. Hohenfellner M, Steinbach F, Schultz-Lampel D,etal. The nutcracker syndrome: new aspects of pathophysiology, diagnosis and treatment. J Urol. 1991;146:685-688. doi: 10.1016/s0022-5347(17)37893-x.
- 19. Nam JK, Park SW, Lee SD, Chung MK. The clinical significance of a retroaortic left renal vein. Korean J Urol. 2010;51(4):276-280. doi: 10.4111/kju.2010.51.4.276.
- 20. Pastershank SP. Left renal vein obstruction by a superior mesenteric artery. J Can Assoc Radiol. 1974;25:52-54.
- 21. Stewart BH, Reiman G. Left renal venous hypertension “nutcracker” syndrome. Managed by direct renocaval reimplantation. Urology. 1982;20(4):365-369. doi: 10.1016/0090-4295(82)90457-5.
- 22. Shaper KR, Jackson JE, Williams G. The nutcracker syndrome: an uncommon cause of haematuria. Br J Urol. 1994;74(2):144-6. doi: 10.1111/j.1464-410x.1994.tb16575.x.
- 23. Scultetus AH, Villavicencio JL, Gillespie DL. The nutcracker syndrome: its role in the pelvic venous disorders. J Vasc Surg. 2001;34(5):812-819. doi: 10.1067/mva.2001.118802.
- 24. Hartung O, Barthelemy P, Berdah SV, Alimi YS. Laparoscopy-assisted left ovarian vein transposition to treat one case of posterior nutcracker syndrome. Ann Vasc Surg. 2009;23(3):413.e13-413.e16. doi: 10.1016/j.avsg.2008.08.026.
- 25. Thompson PN, Darling RC3rd, Chang BB,etal. A case of nutcracker syndrome: treatment by mesoaortic transposition. J Vasc Surg. 1992;16(4):663-665. doi: 10.1016/0741-5214(92)90176-9.
- 26. Neste MG, Narasimham DL, Belcher KK. Endovascular stent placement as a treatment for renal venous hypertension. J Vasc Interv Radiol. 1996;7(6):859-861. doi: 10.1016/s1051-0443(96) 70861-8.
- 27. Barnes RW, Fleisher HL, Redman JF, et al. Mesoaortic compression of the left renal vein (the socallednutcracker syndrome): Repair by an ew stenting procedure. J Vasc Surg. 1988;8(4):415-21. doi: 10.1067/mva.1988.avs0080415.
- 28. Scultetus AH, Villavicencio LL, Gillespie DL. The nutcracker syndrome: Its role in the pelvic venous disorders. J Vasc Surg. 2001;34(5):812-819. doi: 10.1067/mva.2001.118802.
- 29. Andrianne R, Limet R, Waltregny D, deLeval J. Haematuria caused by nutcracker syndrome: Postoperative confirmation of its presence. Prog Urol. 2002;12(6):1323-1326. (In French).
- 30. Wendel RG, Crawford ED, Hehman KN. The nutcracker phenomenon: An unusualcausefor renalvaricosities with haematuria.J Urol. 1980;123(5):761-763. doi: 10.1016/s0022-5347(17)56121-2.
- 31. d’Archambeau O, Maes M, De Schepper AM. The pelvic congestion syndrome: role of the“nutcracker phenomenon”and results of endovascular treatment. JBR-BTR. 2004;87(1):1-8.
- 32. Takahashi Y, Sano A, Matsuo M. Aneffective“transluminal balloon angioplasty” therapy for pediatric chronic fatigue syndrome with nutcracker phenomenon. Clin Nephrol. 2000;53:77-78.
- 33. Chuang CK, Chu SH, Lai PC. The nutcracker syndrome managed by autotransplantation. J Urol. 1997;157:1833-1834. doi: 10.1097/00005392-199705000-00083.
- 34. Hohenfellner M, Steinbach F, Schultz-Lampel D,etal. The nutcracker syndrome: new aspects of pathophysiology, diagnosis and treatment. J Urol. 1991;146(3):685-688. doi: 10.1016/s0022-5347(17)37893-x.
- 35. Virchow R. Ueber die Erweiterung Kleinerer Gefäße. Arch Path Anat. 1851;3:4279. (In German).
- 36. McMurrich JP. Congenital Adhesions in the Common Iliac Vein. Proc Ass Am Anat. 1906-1908;1:78.
- 37. Ehrich WE, Krumbhaar EB. A frequent obstructive anomaly of the mouth of the left common iliac vein. Am Heart J. 1943;23:737-750.
- 38. May R, ThurnerJ. Thecause of the predominantlysinistral occurrence of thrombosis of the pelvic veins. Angiology. 1957;8(5):419-27. doi: 10.1177/000331975700800505.
- 39. Negus D, Fletcher EW, Cockett FB, et al. Compression and band formation at the mouth of the left common iliac vein. Br J Surg. 1968;55:369-74. doi: 10.1002/bjs.1800550510.
- 40. Usui N, Muraguchi K, Yamamoto H, et al. Ilium and femoral vein thrombosis. Surgery. 1978;40:983.
- 41. Baron HC, Shams J, Wayne M. Iliac vein compression syndrome: a new method of treatment. Am Surg. 2000;66(7):653-655.
- 42. Burke RM, Rayan SS, Kasirajan K, et al. Unusual case of rightsided May-Thurner syndrome and review of its management. Vascular. 2006;14(1):47-50. doi: 10.2310/6670.2006.00012.
- 43. Raju S, Neglen P. High prevalence of nonthrombotic iliac vein lesions in chronic venous disease: A permissive role in pathogenicity. J Vasc Surg. 2006;44(1):136-143. doi: 10.1016/j. jvs.2006.02.065.
- 44. Mitsuoka H, Ohta T, Hayashi S, et al. Histological Study on the Left Common Iliac Vein Spur. Ann Vasc Dis. J Jpn Coll Angiol. 2013;53:43-47. doi: 10.7133/jca.53.43.
- 45. Jeon UB, Chung JW, Jae HJ, et al. May-Thurner syndrome complicated by acute iliofemoral vein thrombosis: helical CT venography for evaluation of long-term stent patency and changes in the iliac vein. AJR. 2010;195(3):751-757. doi: 10.2214/ajr.09.2793.
- 46. Ou-Yang L, Lu G. Underlying Anatomy and Typing Diagnosis of May-Thurner Syndrome and Clinical Significance An Observation Based on CT. Spine. 2016;41(21)E1284-E1291. doi: 10.1097/ brs.0000000000001765.
- 47. Englund R. Towards a Classification of Left Common Iliac Vein Compression Based on Triplanar Phlebography. Surgical Science. 2017;8(1):19-26. doi: 10.4236/ss.2017.81003.
- 48. Cockett FB, Thomas ML. The iliac compression syndrome. Br J Surg. 1965;52(10):816-821.
- 49. Mickley V, Schwagierek R, Rilinger N, et al. Left iliac venous thrombosis caused by venous spur: treatment with thrombectomy and stent implantation. J Vasc Surg. 1998;28(3):492-497. doi: 10.1016/s0741-5214(98)70135-1.
- 50. Bomalaski MD, Mills JL, Argueso LR, et al. Iliac vein compression syndrome: an unusual cause of varicocele. J Vasc Surg. 1993;18(6):1064-1068. doi: 10.1016/0741-5214(93)90564-3.
- 51. Капто А.А. Эндоваскулярная хирургия подвздошных вен при двустороннем варикоцеле и варикозной болезни вен органов малого таза у мужчин // Урологические ведомости. – 2018. – Т. 8. – № 1. – С. 11–17. [Kapto AA. Endovascular surgery of the iliac veins with bilateral varicocele and varicose veins of the pelvic organs in men. Urologicheskie vedomosti. 2018;8(1):11-17. (In Russ.)]. doi: 10.17816/uroved8111-17.
- 52. Stern JR, Patel VI, Cafasso DE, et al. Left-Sided Varicocele as a Rare Presentation of May-Thurner Syndrome. Ann Vasc Surg. 2017;42:305.e13-305.e16. doi: 10.1016/j.avsg.2017.03.161.
- 53. Coolsaet B.L.R.A. The varicocele syndrome: venography determining the optimal level for surgical management. J Urol. 1980;124: 833-839. PMID: 7441834. doi: 10.1016/S0022-5347(17)55688-8.
- 54. Мазо Е.Б., Тирси К.А., Дмитриев Д.Г., и др. Ультразвуковой тест и скротальная допплер-эхография в предоперационной диагностике гемодинамического типа варикоцеле // Урология и нефрология. – 1999. – № 3. – C.22–26. [Mazo EB, Tirsi KA, Dmitriev DG, et al. Ul’trazvukovoj test i skrotal’najadoppler-jehografija v predoperacionnoj diagnostike gemodinamicheskogo tipa varikocele. Urologija i nefrologija. 1999;(3):22-26. (In Russ.)]
- 55. КаптоА.А.Клиническиеаспектысосудистойанатомииупациентов с варикоцеле (лекция) // Экспериментальная и клиническая урология. – 2016. – № 2. – C. 70–79. [Kapto AA. Klinicheskieaspekty sosudistoj anatomii u pacientov s varikocele (lekcija). Experimental and clinical urology. 2016;(2):70-79. (In Russ.)]
- 56. Sakamoto H, Ogawa Y. Is varicocele associated with underlying venousabnormalities? Varicoceleand the prostaticvenous plexus. J Urol. 2008;180(4):1427-1431. doi: 10.1016/j.juro.2008.06.048.
- 57. Gat Y, Gornish M, Heiblum M, Joshua S. Reversal of benign prostate hyperplasia by selective occlusion of impaired venous drainage in the male reproductive system: novel mechanism, new treatment. Andrologia. 2008;40(5):273-281. doi: 10.1111/j.1439- 0272.2008.00883.x.
- 58. Неймарк А.И., Попов И.С., Газаматов А.В. Особенности микроциркуляции предстательной железы и гонад у юношей, страдающих изолированным варикоцеле и варикоцеле в сочетании с тазовой конгестией // Экспериментальная и клиническая урология. 2013. – № 2. – C.56–60. [Nejmark AI, Popov IS, Gazamatov AV. Osobennosti mikrocirkuljacii predstatel’noj zhelezy i gonad u junoshej, stradajushhih izolirovannym varikocele i varikocele v sochetanii s tazovoj kongestiej. Experimental and clinical urology. 2013;(2):56-60. (In Russ.)]
- 59. Капто А.А. Феномен варикоза простаты у пациентов с варикоцеле. Сб.тезисов 11-го Конгресса Профессиональной ассоциации андрологов России. Май 25-28, 2016; Сочи, Дагомыс. – С. 15–16. [Kapto AA. Fenomen varikoza prostaty u pacientov s varikocele. (Conference proceedings) XI Kongress Professional’noj associacii andrologov Rossii. 2016 May 25-28; Sochi, Dagomys. P. 15-16. (In Russ.)]
- 60. Капто А.А. Эндоваскулярная хирургия подвздошных вен при двустороннем варикоцеле и варикозной болезни вен органов малого таза у мужчин // Урологические ведомости. – 2018. – Т. 8. – № 1. – С. 11–17. [Kapto AA. Endovascular surgery of the iliac veins with bilateral varicocele and varicose veins of the pelvic organs in men. Urologicheskie vedomosti. 2018;8(1):11-17. (In Russ.)]. doi: 10.17816/uroved8111-17.
Статья опубликована в журнале "Урологические ведомости" 2018 №2, стр. 53-63