Капто А.А.
Венозное сплетение предстательной железы (Plexus venosus prostaticus, Santorini labyrinth) впервые описал Santorini Giovanni Domenico (1681-1737) в 1724 году [1]. Это сплетение, образуя дорзальный венозный комплекс, собирает кровь от предстательной железы (ПЖ), дна мочевого пузыря и семенных пузырьков и вливается во внутреннюю подвздошную вену.
Синдром тазовой венозной конгестии впервые был описан R. Gooch в 1831 году у женщин [2]. Нейроваскулярные пучки были описаны P.C. Walsh и P.J. Donker (1982) и располагаются на дорзолатеральных поверхностях ПЖ между прямой кишкой и ПЖ [3]. Считается, что они не относятся к собственно венозному сплетению ПЖ, хотя с нашей точки зрения это не совсем корректно и требует уточнения (рис 1).
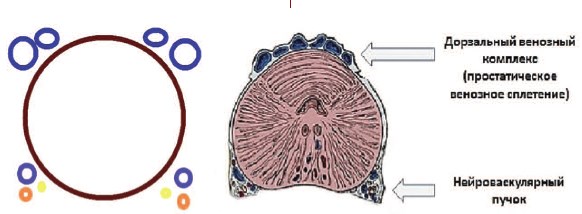
Рис. 1. Простатическое венозное сплетение и нейроваскулярные пучки предстательной железы
Г.З. Инасеридзе выделил два типа строения мочеполового венозного сплетения: сетевидный и концентрированный (магистральный) [4,5]. Позднее Н.В. Куренной выделил три типа строения мочеполового венозного сплетения: сетевидный; концентрированный (магистральный) и переходный [6]. О.С. Райнигер определил распространенность разных типов строения мочеполового венозного сплетения при тазовой флебографии у 60 больных с доброкачественной гиперплазией предстательной железы: магистральный - 53,3%, сетевидный - 33,3%, переходный - 13,3% случаев [7].
Синдром варикозной болезни органов малого таза встречается при различных заболеваниях: дисплазии соединительной ткани, портальной гипертензии, артериовенозных конфликтах (Nutcracker syndrome, Posterior nutcracker syndrome, May-Thurner syndrome), опухолевых заболеваниях (венозная обструкция, артериовенозные фистулы) [8]. Как известно, артериовенозные конфликты являются наиболее частой причиной варикоцеле.
Связь варикоцеле с венозным полнокровием ПЖ ранее была изучена в работах H. Sakamoto и Y. Ogawa, Y. Gat и соавт., А.И. Ней-марка и соавт., А.А. Капто [9-13]. Ранее мы предположили, что анатомическая сосудистая связь между органами мошонки и органами малого таза осуществляется двумя путями: через внутреннюю подвздошную вену, через вену семявыносящего протока (рис. 2) [14].
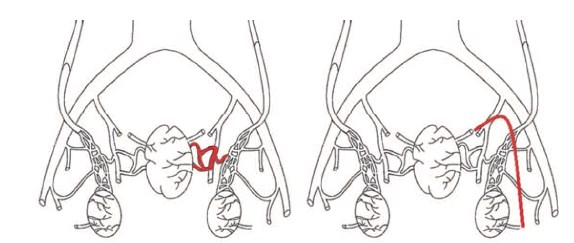
Рис. 2. Анатомическая связь органов мошонки и малого таза через внутреннюю подвздошную вену (рисунок слева) и через вену семявыносящего протока (рисунок справа)
При ретроградной флеботестикулографии с 10-ти секундной задержкой многие исследователи отмечали контрастирование перикапсулярной области ПЖ у пациентов с варикоцеле (рис. 3) [15,16].
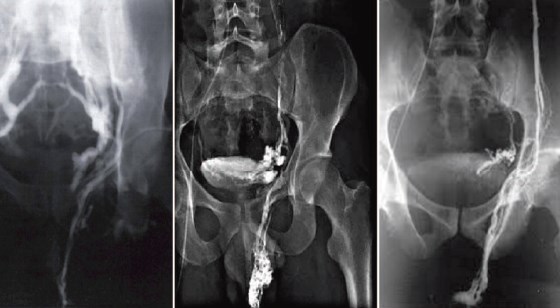
Рис. 3. Ретроградная почечная флеботестикулография. Контрастирование парапростатического венозного сплетения на стороне варикоцеле. Слева преобладает сброс через внутреннюю подвздошную вену. Посередине и справа преобладает сброс через вену семявыносящего протока
В продолжение проведенных иследований в настоящей работе мы сделали попытку определить количественные критерии варикозной болезни органов малого таза у мужчин и предложить классификацию варикоза вен предстательной железы.
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
С сентября 2008 года по сентябрь 2016 года было обследовано и прооперированно 206 пациентов с варикоцеле. Обследование пациентов включало в себя опрос, физикальный осмотр, выполнение пробы Иваниссевича, анализ эякулята, проведение ультразвукового исследования органов мошонки и трансректальное ультразвуковое исследование (ТРУЗИ) ПЖ, цветное допплеровское УЗИ ПЖ в покое и при пробе Вальсальвы. Оперативное лечение осуществлялось через трансскротальный доступ по линии Веслинга. Контрольное обследование проводилось через 3 и 6 месяцев после операции. Учитывая то, что объем ПЖ зависит от срока полового воздержания, все ультразвуковые исследования выполнялись при одинаковом сроке воздержания -три дня [17]. В случаях рецидивного варикоцеле проводились магнитно-резонансное исследование нижней полой вены и сосудов малого таза, ретроградная флебография почечных и подвздошных сосудов с флеботонометрией.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ
Возраст больных колебался от 18 до 83 лет и в среднем составлял 35,3 лет. Диагноз варикоцеле был верифицирован по данным физикального осмотра, проведения пробы Иваниссевича и скротальной допплерэхографии. Варикоцеле было левосторонним у 131 (63,6%), правосторонним у 3 (1,5%) и двусторонним у 72 (34,9%) пациентов. При анализе эякулята патоспермия была обнаружена у 127 пациентов (61,7%), а повышенное содержание лейкоцитов (более 1 млн. в 1 мл.) - у 148 пациентов (71,8%).
По данным УЗИ мошонки кисты придатка яичка встречались у 112 (54,4%) пациентов. Сочетанная патология органов мошонки при ва-рикоцеле отмечена у 148 пациентов (71,8% случаев): двустороннее варикоцеле, киста придатка яичка, сперматоцеле, гидроцеле, спаечный процесс в области придатка и яичка, гидатида Морганьи больших размеров, конкремент внутренней оболочки яичка, липома семенного канатика. Именно это обстоятельство явилось показанием к использованию оперативного доступа по линии Весинга, при котором из одного разреза можно было бы си-мультанно провести коррекцию всех выявленных проблем.
По данным ТРУЗИ ПЖ во всех случаях у пациентов с варикоцеле отмечалась визуализация вен парапростатического сплетения на стороне выявленного варикоцеле. В качестве рабочей ультразвуковой классификации варикозного расширения вен ПЖ была принята классификация, прдставленная в таблице 1.
Таблица 1. Ультразвуковая классификация варикозного расширения вен предстательной железы
| Стадия | Определение варикоза | Максимальный диаметр вен, мм |
|---|---|---|
| 1 | Видимый | 1- 4 |
| 2 | Значимый | 5-10 |
| 3 | Выраженный | > 10 |
Результаты определения стадии варикозного расширения вен ПЖ у 206 пациентов с варикоцеле представлены в таблице 2.
Таблица 2. Распространенность стадий варикоза вен предстательной железы у пациентов с варикоцеле
| Стадия | Левостороннее | Двустороннее N=72 | Правостороннее | Всего N=206 | |
|---|---|---|---|---|---|
| N=131 | Слева | Справа | N=3 | ||
| 1 | 12 | 14 | 14 | - | 40 |
| 2 | 71 | 32 | 42 | 3 | 148 |
| 3 | 48 | 26 | 16 | - | 90 |
Во всех случаях диаметр вен простатического венозного сплетения положительно коррелировал с диаметром вен правого и левого гроздевидного сплетения. При правостороннем варикоцеле по данным ТРУЗИ отмечалось расщирение вен парапростатического венозного сплетения справа (рис. 4).
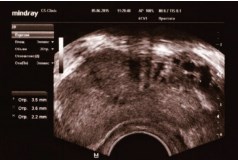
Рис. 4. ТРУЗИ ПЖ у пациента М., 47 лет с правосторонним варикоцеле 2 стадии. Объем ПЖ 35,0 см3. Максимальный диаметр вен справа З,5; 3,6 и 2,2 мм. Варикоз вен ПЖ 1 стадии или видимый варикоз. Сетевидный тип венозного сплетения. ДГПЖ, хронический простатит. Из анамнеза 23.10.2008 операция по Иваниссевичу слева
В большинстве случаев у пациентов встречалось левостороннее варикоцеле. При этом по данным ТРУЗИ отмечалось расширение вен парапростатического венозного сплетения слева (рис 5).
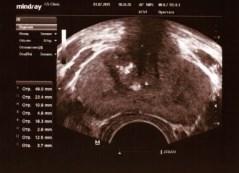
Рис. 5. ТРУЗИ ПЖ у пациента Л., 69 лет с левосторонним варикоцеле 2 стадии. Объем ПЖ 16,5 см3. Максимальный диаметр вен слева 6,0 мм. Варикоз вен ПЖ 2 стадии или значимый варикоз. Магистральный тип венозного сплетения. Хронический калькулезный простатит
При двустороннем варикоцеле отмечалось расширение вен парапростатического венозного сплетения с обеих сторон (рис. 6).
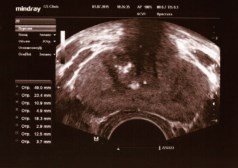
Рис. 6. ТРУЗИ ПЖ у пациента К., 33 лет с двусторонним варикоцеле 3 стадии. Объем ПЖ 22,3 см3. Максимальный диаметр вен слева 10,9 и 18,3 мм, справа 12,5 мм. Варикоз вен ПЖ 3 стадии или выраженный варикоз. Магистральный тип венозного сплетения. Хронический калькулезный простатит
При максимальном диаметре вен от 1 до 4 мм (видимый варикоз) скорость кровотока в них составляла 1-3 см/сек, а при пробе Вальсальвы - 5 см/сек. При максимальном диаметре вен от 5 до 10 мм (значимый варикоз) скорость кровотока в них составляла 3-5 см/сек, а при пробе Вальсальвы - 5-15 см/сек. При максимальном диаметре вен более 10 мм (выраженный варикоз) скорость кровотока в них составляла более 5 см/сек, а при пробе Вальсальвы более 15 см/сек (рис. 7).
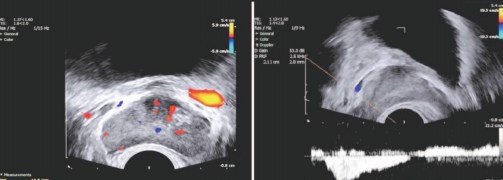
Рис. 7. Цветное допплеровское ТРУЗИ ПЖ у пациента К. 42 лет с двусторонним варикоцеле 3 стадии. Диаметр вены слева 14,3 мм, скорость кровотока 5,9 см/с (слева). Скорость кровотока при пробе Валь- сальвы 17,4 см/с (справа). Выраженный варикоз вен ПЖ (3 стадия)
У 93 пациентов (45,1% случаев) отмечались выраженные локальные изменения в ПЖ в виде фокусов гипоэхогенности, фиброза и кальциноза на стороне варикоцеле. У 22 пациентов (10,7% случаев) по данным ТРУЗИ были выявлены кисты ПЖ. Никакой связи между выраженностью, локализацией варикоцеле, выраженностью варикозного расширения вен ПЖ и размерами и локализацией кист ПЖ мы не отметили.
Через 6 месяцев после операции без какого-либо дополнительного лечения у пациентов произошли следующие изменения: 1) уменьшился диаметра вен парапростатического венозного сплетения на стороне проведенной варикоцельэктомии в 1,5 - 2,5 раза у 175 пациентов (85,0%) (рис. 8,9), 2) патоспермия осталась у 88 пациентов (сперматогенез вос- становился в 30,7% случаев), 3) пиоспермия осталась у 52 пациентов (исчезла в 64,9% случаев).
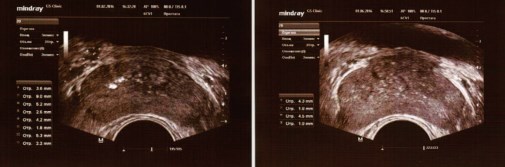
Рис. 8. ТРУЗИ ПЖ у пациента К., 30 лет с двусторонним варикоцеле 01.02.2016 (слева) и через 4 месяца (01.06.2016) после симультанной двусторонней варикоцельэктомии, пластики оболочек яичек по Винкельману из срединного мошоночного доступа по линии Веслинга (от 09.02.2016) (справа)
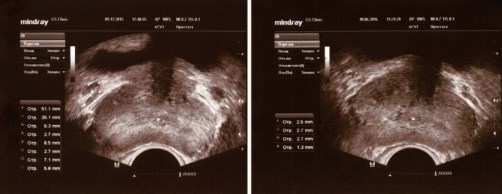
Рис. 9. ТРУЗИ ПЖ у пациента З., 40 лет с двусторонним варикоцеле 09.12.2015 (слева) и через 6 месяцев (10.06.2016) после симультанной двусторонней варикоцельэктомии, иссечения кист придатков обоих яичек, пластики оболочек правого и левого яичка по Винкельману из мошоночного доступа по линии Веслинга (от 22.12.2015) (справа)
В послеоперационном периоде у 5 пациентов (2,4%) было отмечено развитие рецидивного левостороннего и правостороннего варикоцеле после левосторонней варикоцельэктомии. При проведении магнитно-резонансного исследования нижней полой вены и сосудов малого таза у всех 5 пациентов был выявлен MayThurner syndrome (рис. 10).
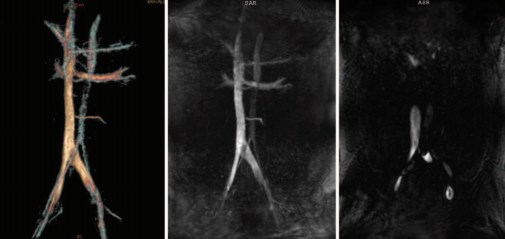
Рис. 10. Магнитно-резонансная томография нижней полой вены и сосудов малого таза у пациентов с рецидивом варикоцеле. May-Thurner syndrome
Всем этим пациентам была проведена ретроградная флебография и флеботонометрия почечных и подвздошных сосудов. Флеботонометрия подтвердила гипертензию в левой внутренней подвздошной вене (давление в среднем 31 mm Hg) и в правой внутренней подвздошной вене (давление в среднем 27 mm Hg), что превышало среднестатистическую норму в 6-8 раз. Флебо- графия выявила выраженный варикоз паравезикального и парапростатического венозного сплетения вследствие May-Thurner syndrome (рис. 11). Всем этим пациентам было проведено склерозирование декомпенсированных яичковых вен.
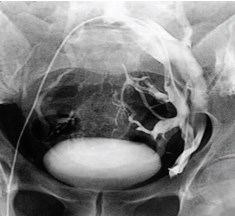
Рис. 11. Ретроградная флебография левой общей подвздошной вены и селективная флебография левой внутренней подвздошной вены у пациента с варикоцеле и May-Thurner syndrome. Выраженный варикоз паравезикального и парапростатического венозного сплетения слева
ОБСУЖДЕНИЕ
Критерии варикозной болезни органов малого таза в настоящее время определяются по результатам проведения следующих методов исследований: 1) УЗИ, 2) флебографии, 3) компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ). Эти критерии имеют две особенности: они значительно отличаются друг от друга в оценке диаметра расширенных вен; описывают варикозную болезнь малого таза у женщин. Ниже мы приводим сводную таблицу 3, в которой представлена точка зрения разных авторов на критерии варикоза малого таза у женщин.
Таблица 3. Критерии варикоза вен органов малого таза у женщин
| Автор | Метод исследования | Диаметр вен | Скорость кровотока |
|---|---|---|---|
| Beard R.W. et al. (1984)[18]; Ignacio E.A. et al. (2008) [19] | УЗИ | > 4 мм | < 3 см/с |
| Inal M. et al. (2014) [20]; | УЗИ | > 5-6 мм | ~ 3 см/с |
| Ganeshan A. et al. (2007) [21]; | УЗИ | > 6 мм | 3 см/с |
| Leal Monedero J. et al. (2006) [22]; Barros F.S. et al. (2010) [23] | УЗИ | > 7 мм | - |
| Black C.M. et al. (2009) [24]; Kim H.S. et al. (2006) [25]; Park S.J. et al. (2004) [26]; Beard R.W. et al. (1984) [27] | Флебография | > 5 мм | - |
| Kennedy A., Hemingway A. 1990 [28] | Флебография | > 10 мм | - |
| Coakley F.V. et al. (1999) [29] | КТ, МРТ | Околоматочные > 4 мм, яичниковые > 8 мм | - |
Критериями варикозной болезни органов малого таза у мужчин А.Ю. Цуканов и Р.В. Ляшев считали, расширение вен парапростатического сплетения более 5 мм и/или наличие рефлюкса кровотока при пробе Valsalva при дуплексном ангиосканировании с использованием ректального датчика [30]. Предложенные нами критерии варикозной болезни органов малого таза у мужчин и классификация этого заболевания были основаны на измерении максимального диаметра вен парапростатического сплетения. Мы считаем, что расширение вен вторично по отношению к патологическому кровотоку и к его продолжительности, поэтому измерение максимального диаметра вен может достаточно точно отражать истинное состояние вен парапростатического сплетения. Учитывая то, что ТРУЗИ ПЖ является рутинным методом исследования (в отличие от флебографии и флеботонометрии, КТ, МРТ), и, исходя из того, что классификация варикозного расширения вен ПЖ должна иметь практическую значимость, нами было принято решение в ее основу положить результаты именно ультразвукового исследования.
ЗАКЛЮЧЕНИЕ
Нами предложена ультразвуковая классификации варикозного расширения вен ПЖ, которая включает в себя три стадии: 1 - «видимый варикоз» при максимальном диаметре вен 1-4 мм, 2 - «значимый варикоз» при максимальном диаметре вен 5-10 мм и 3 -«выраженный варикоз» при максимальном диаметре вен > 10 мм. Полученные на-ми данные свидетельствуют о том, что выявление расширенных вен парапростатического сплетения по данным ТРУЗИ может указывать на наличие варикоцеле и связанного с ним венозного полнокровия ПЖ. При этом варикоз ПЖ во всех случаях выявлялся на стороне варикоцеле и являлся ипсилатеральным при одностороннем вари-коцеле и билатеральным - при двустороннем. Через 6 месяцев после операции без какого-либо дополнительного лечения произошло уменьшение диаметра вен парапростатического венозного сплетения в 1,5-2,5 раза в 85,0% и исчезновение пиоспермии в 65,0% случаев. Это позволяет нам определить варикоцеле как одну из причин тазовых нарушений и простатопатий, связанных с венозным полнокровием. При рецидивном варикоцеле целесообразно проводить магнитно-резонансное исследование нижней полой вены и сосудов малого таза, флебографию и флеботонометрию почечных и подвздошных сосудов для подтверждения или исключения May-Thurner syndrome.
ЛИТЕРАТУРА
1. Santorini GD Observationes anatomicae. Venice: Giovanni Battista Recurti, 1724; X: 193-194.
2. Gooch R. In: An Account of Some of the Most Important Diseases Peculiar to Women. Murray J, editor. London: Murrayю 1831: 1829 p.
3. Walsh P.C., Donker PJ. Impotence following radical prostatectomy: Insight into etiology and prevention. J Urol 1982;128(3):492-497.
4. Инасаридзе Г.З. Экспериментальные данные перевязки основных вен мочевого пузыря и клинические наблюдения аналогичных изменений у больных при патологии в системе мочеполового венозного сплетения. Тезисы украинского съезда урологов, Киев, 1939. С.78-79, 212-230.
5. Инасаридзе Г.З. Крайние типы изменчивости мочеполового венозного сплетения и их клиническое значение: дисс. д-ра мед. наук. М. 1940.
6. Куренной Н.В. Детали макроскопического строения мочеполового венозного сплетения и их возможное значение. Сб. «Вопросы урологии». Киев, 1964. С. 28-53.
7. Райнигер О.С. Роль анатомического строения мочеполового сплетения в патогенезе кровотечений после аденомэктомии. Тезисы докладов IV Пленума Всероссийского научного общества урологов.- М,-1973,- С. 67-68.
8. Капто А.А., Жуков О.Б. Варикозная болезнь малого таза у мужчин (обзор литературы). Андрология и генитальная хирургия. 2016; 17(2):10-19.
9. Sakamoto H, Ogawa Y. Is varicocele associated with underlying venous abnormalities? Varicocele and the prostatic venous plexus. J Urol 2008; 180(4):1427-1431. doi: 10.1016/j.juro.2008.06.048.
10. Gat Y, Gornish M. Reversal of Benign Prostate Hyperplasia by Super-selective Intraprostatic Androgen Deprivation Therapy. Eur Urol Rev 2009; 4(1):10-14.
11. Gat Y, Joshua S, Gornish MG. Prostate cancer: a newly discovered route for testosterone to reach the prostate: Treatment by super-selective intraprostatic androgen deprivation. Andrologia 2009; 41(5):305-315. doi: 10.1111/j.1439-0272.2009.00972.x.
12. Неймарк А.И., Попов И.С., Газаматов А.В. Особенности микроциркуляции предстательной железы и гонад у юношей, страдающих изолированным варикоцеле и варикоцеле в сочетании с тазовой конгестией. Экспериментальная и клиническая урология 2013; (2): 56-60.
13. Капто А.А. Феномен варикоза простаты у пациентов с варикоцеле. Сборник тезисов 11-го Конгресса Профессиональной Ассоциации Андрологов России. 25-28 мая 2016, Сочи, Дагомыс. С.15-16.
14. Капто А.А. Клинические аспекты сосудистой анатомии у пациентов с варикоцеле (лекция). Экспериментальная и клиническая урология 2006; (2):70-79.
15. Gat Y, Gornish M, Heiblum M, Joshua S. Reversal of benign prostate hyperplasia by selective occlusion of impaired venous drainage in the male reproductive system: novel mechanism, new treatment. Andrologia. 2008;40(5):273-81.
16. Осипов Н.Г., Теплинская Н.П., Соболенко Ю.А., Алексейчук Г.И. Изменения архитектоники вен, дренирующих лозовидное сплетение, и показателей сперматогенеза у больных с впервые выявленным и рецидивным варикоцеле. Андрология и генитальная хирургия 2014; (2):30-36.
17. Kapto AA.Value assessment of prostate tone in the complex treatment of patients with chronic prostatitis. Int Jmmunorehabilitation 2002; 4(2):316-317.
18. Beard RW, Highman JH, Pearce S, Reginald PW. Diagnosis of pelvic varicosities in women with chronic pelvic pain. Lancet 1984; 2:946-949.
19. Ignacio EA, Dua R, Sarin S, Harper AS, Yim D, Mathur V, et al. Pelvic congestion syndrome: diagnosis and treatment. Semin Intervent Radiol 2008; 25(4):361-8. doi: 10.1055/s-0028-1102998.
20. Inal M, Karadeniz Bilgili MY, Sahin S. Nutcracker syndrome accompanying pelvic congestion syndrome; color doppler sonography and multislice CT findings: A case report. Iran JRadiol 2014;11(2):e11075 doi: 10.5812/iranjradiol.11075.
21. Ganeshan A, Upponi S, Hon LQ, Uthappa MC, Warakaulle DR, Uberoi R.Chronic pelvic pain due to pelvic congestion syndrome: the role of diagnostic and interventional radiology. Cardiovasc Inervent Radiol 2007; 30(6):1105-1111.
22. Leal Monedero J, Ezpeleta SZ, Castro FC, Senosiain LDC. Recidiva varicosa de etiologia pelvica. In: Thomaz JB, Belczack CEQ. Tratado de flebologia e lin-fologia. Rio de Janeiro: Livraria Rubio; 2006. P. 301-322.
23. Barros FS, Perez JMG, Zandonade E, Salles-Cunha SX, Monedero JL, Hilel ABS, et al. Evaluation of pelvic varicose veins using color Doppler ultrasound: comparison of results obtained with ultrasound of the lower limbs, transvaginal ultrasound, and phlebography. J Vasc Bras 2010; 9(2):15-20.
24. Black CM, Thorpe K, Nielsen R. Diagnosis and Endovascular Management of PVI. Pelvic venous insufficiency remains an underdiagnosed but treatable cause of chronic pelvic pain. Endovascular today. 2009. P. 67-71. Available from: http://evtoday.com/2009/07/EVT0709_08.php
25. Kim HS, Malhotra AD, Rowe PC, Lee JM, Venbrux AC. Embolotherapy for pelvic congestion syndrome: long-term results. J Vasc Intervent Radiol 2006;17(2, Pt 1):289-297. DOI:10.1097/01 .RVI .00001948 70.11980.F8
26. Park SJ, Lim JW, Ko YT, Lee DH, Yoon Y, Oh JH, et al. Diagnosis of pelvic congestion syndrome using transabdominal and transvaginal sonography. AJR Am J Roentgenol 2004;182(3):683-688. DOI:10.2214/ajr.182.3.1820683
27. Beard RW, Highman JH, Pearce S, Reginald PW. Diagnosis of pelvic varicosities in women with chronic pelvic pain. Lancet 1984; 2(8409):946-949.
28. Kennedy A, Hemingway A. Radiology of ovarian varices. Br J Hosp Med 1990;44(1):38-43.
29. Coakley FV, Varghese SL, Hricak H. CT and MRI of pelvic varices in women. J Comput Assist Tomogr 1999; 23(3):429-434.
30. Цуканов А.Ю., Ляшев Р.В. Нарушение венозного кровотока как причина хронического абактериального простатита (синдрома хронической тазовой боли). Урология 2014; (4):37-42.